Es ist ein unendlicher, quälender Teufelskreis: Wer einmal dick ist, schafft es in der Regel nicht mehr, entscheidend abzunehmen. Der Grund dafür ist, dass sein Gehirn ihm ständig falsche Signale gibt. Selbst wenn der Magen gefüllt ist, hat der Dicke immer noch Appetit, ja sogar Hunger - und isst weiter. Außerdem hat er keinerlei Lust zu Bewegung oder Sport.
Die Folgen sind bekannt: Der Betroffene nimmt immer mehr zu, das Risiko für Herz-Kreislauf-Erkrankungen steigt, viele werden zuckerkrank. Nun haben Forscher Hinweise darauf gefunden, wie die Fehlsteuerung im Gehirn funktioniert, und hoffen, daraus eine völlig neuartige Behandlung für Diabetes, vielleicht auch für Fettsucht (Adipositas) zu entwickeln.
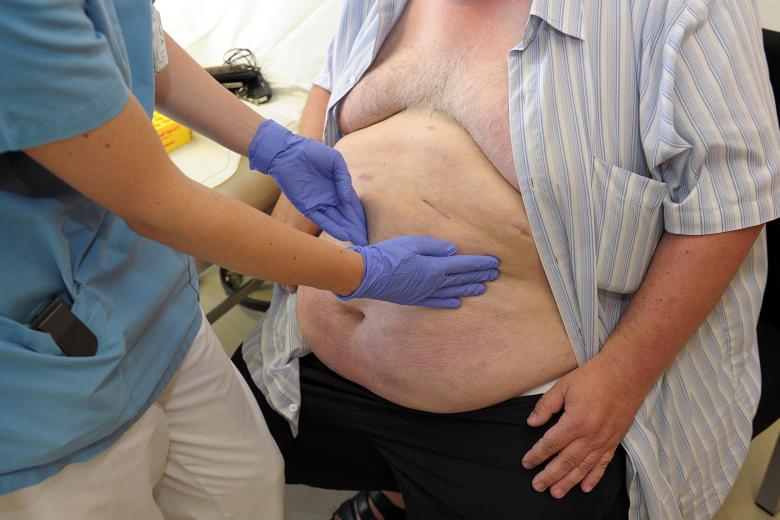
Oft erscheint den Betroffenen ein Magen-Bypass als letzter Ausweg. Dafür wird eine nicht ungefährliche Operation in Kauf genommen. Damit wird der größte Teil des Magens umgangen und das Essen samt Verdauungssäften direkt in den Dünndarm geleitet. Die Patienten nehmen ab, haben keine starken Hungergefühle mehr, und ihr Zuckerstoffwechsel normalisiert sich relativ schnell - manchmal auch ganz unabhängig von der Gewichtsabnahme.
Kommentar: Insulin ist dafür bekannt, dass es auch den Hunger mit reguliert. Doch das Hauptproblem ist, dass die Kohlenhydrate durch den Mangel an Insulin nicht in die Muskeln gelangen können und somit die Betroffenen weiter hungrig sind, obwohl sie bereits gegessen haben.
Magen-Bypass als letzter Ausweg
Bis vor einiger Zeit ging man davon aus, dass dies hauptsächlich am mangelnden Platzangebot liegt: Das restliche, kleine, aktive Stückchen Magen ist so schnell gefüllt, dass es Sattheit signalisiert und man deshalb viel weniger isst.
Kommentar: Das ist leider nur eine Symptombehandlung.
Experimente an Mäusen haben im vergangenen Jahr jedoch zu der Erkenntnis geführt, dass es gar nicht in erster Linie um das Magenvolumen geht, sondern eher um die Signalstoffe, die wegen der nun veränderten Darmflora vom Verdauungstrakt ans Gehirn gesendet werden.
Forscher vom Massachusetts General Hospital in Boston und vom Zentrum für Systembiologie an der Harvard-Universität verpflanzten Teile der Darmflora von bypassoperierten Mäusen in fettsüchtige Artgenossen und konnten beobachten, dass auch diese abnahmen. Selbst normalgewichtige Mäuse verloren noch fünf Prozent Gewicht, wenn man sie mit der veränderten Darmflora impfte. Die Mechanismen, die hinter dem Phänomen stecken, sind immer noch weitgehend unbekannt.
Regulierung von Hormonen untersucht
Matthias Tschöp vom Helmholtz Diabetes Zentrum in München machten die Beobachtungen beim Magen-Bypass stutzig. Der Professor an der TU München und sein Team beschäftigen sich seit Jahren mit der Erforschung des Zuckerstoffwechsels in Mensch und Maus: "Wir haben untersucht, wie die gastrointestinalen Hormone Ghrelin und GLP-1 unter anderem im Gehirn wirken, um den Zucker-, Energie-, und Fettstoffwechsel des Körpers zu regulieren."
Zwar hatte schon 1854 der französische Mediziner Claude Bernard an Ratten Hinweise gefunden, dass das Gehirn den Zuckerstoffwechsel maßgeblich steuert. Doch diese Erkenntnis geriet nach der Entdeckung des Insulins im Jahr 1921 wieder in Vergessenheit. Bis vor Kurzem glaubte man, dass allein dieses den Blutzucker senkende Hormon der Schlüssel zu der Erkrankung sei.
Dies mag für Typ-1-Diabetes richtig sein. Dabei handelt es sich um eine Autoimmunerkrankung, bei der die Insulinproduktion und -ausschüttung nicht mehr ausreichend funktioniert. Aber alle Zellen brauchen Insulin, um Zucker (Glukose) aus der Blutbahn aufnehmen zu können. Über die Darmwand gelangt dieser wichtigste Energielieferant des menschlichen Körpers in den Blutkreislauf - mit der Folge, dass seine Konzentration dort ansteigt. Der erhöhte Blutzuckerspiegel regt die Inselzellen der Bauchspeicheldrüse dazu an, verstärkt Insulin freizusetzen. Unter dem Einfluss des Hormons können Zellen und Gewebe wie Leber, Muskeln und Fettgewebe die Glukose dann nutzen. Dadurch sinkt der Blutzuckerspiegel auf ein normales Maß ab, und die Insulinausscheidung geht wieder auf ihren Basiswert zurück.
Anders verhält es sich beim Typ-2-Diabetes, der bei älteren und immer häufiger auch bei jungen übergewichtigen Menschen auftritt. Hier werden die Körperzellen unempfindlich für die Wirkung des Insulins und können deshalb den Zucker nicht mehr optimal aufnehmen. Diese sogenannte Insulinresistenz treibt dann den Blutzuckerspiegel der Patienten in die Höhe. Eine Behandlung mit Insulin kann die Krankheit also nicht heilen.
Diabetes als Erkrankung mehrerer Organe
Grund genug für ein internationales Forscherteam, dem auch Matthias Tschöp angehörte, die aktuellen Studien zur Rolle des Denkorgans beim Blutzuckerhaushalt genauer zu analysieren. Ihr im Wissenschaftsmagazin Nature veröffentlichtes Fazit: Eine normale Blutzuckerregulation hängt ab von einer Partnerschaft zwischen den Insulin produzierenden Zellen der Bauchspeicheldrüse einerseits und neuronalen Schaltkreisen im Hypothalamus - einem Abschnitt des Zwischenhirns - und anderen Hirnregionen auf der anderen Seite.
"Sowohl die Bauchspeicheldrüse als auch Fettgewebe und Gehirn spielen eine zentrale Rolle bei Diabetes", weiß Tschöp inzwischen. "Es ist eine Multi-Organ-Erkrankung."
Das Gehirn empfängt ständig Signale von allen Organen, die am Stoffwechsel beteiligt sind. Es verarbeitet die Informationen und gibt nun seinerseits Befehle an alle stoffwechselaktiven Zellen mit dem Ziel, ein chemisches Gleichgewicht herzustellen. Läuft dieser Signalaustausch durch äußere Einflüsse aus dem Ruder, treibt er in Richtung auf eine Fehlsteuerung, der eingangs erwähnte Teufelskreis beginnt.
Kommentar: Mögliche Ursache für Diabetes wird unsere Ernährungsweise sein, die viele abhängig machende Stoffe enthält. Gluten ist dabei der gefährlichste Stoff, den wir in unserem täglichen Brot finden.
Botenstoff Leptin für den Hypothalamus
Eine wichtige Rolle bei der gegenseitigen Beeinflussung spielt der Botenstoff Leptin. Versuche an Ratten und Mäusen mit Typ-1-Diabetes zeigten, dass sich ihr deutlich erhöhter Blutzuckerspiegel normalisiert, wenn man ihnen Leptin in die Hypothalamusregion spritzt. Gleiches gilt für die Fähigkeit, den Zucker im Blut zu verwerten. Und das, obwohl die Tiere immer noch zu wenig Insulin produzieren. Dies widerspricht der althergebrachten Vorstellung vom Zuckerstoffwechsel.
Nach dem neuen Modell aktiviert Leptin das Regulationssystem im Gehirn, das daraufhin die Glukoseverwertung ankurbelt - auch über andere Hormone, die unabhängig vom Insulin sind. Diese tragen ähnlich viel zum Zuckerstoffwechsel bei wie das Insulin. Damit Typ-2-Diabetes ausbrechen kann, müssen deshalb beide Systeme gleichzeitig gestört sein. Das betonen zumindest die Forscher in ihrer Nature-Veröffentlichung.
Keine der bisherigen Therapien konnte den Typ-2-Diabetes heilen. Mit Medikamenten kann man lediglich den Blutzuckerspiegel in Schach halten. Matthias Tschöp und seine Kollegen haben deshalb einen ganz neuen Plan: Sie wollen das Gehirn austricksen. Ihr Plan: Sie spiegeln ihm eine Magen-Bypass-Operation chemisch vor. Bei Mäusen haben sie das bereits versucht - mit guten Erfolgen.
Kommentar: Oder die Ernährung wird auf gesunde Weise mit einer kohlenhydratarmen Diät reguliert:
Große Hoffnung für alle Superdicken
"Natürlich ist es schwierig, Menschen umzuprogrammieren", sagt der Forscher. "Aber es gibt eine Chance. Ein ähnlicher Mechanismus hat uns ja die Anti-Baby-Pille gebracht: Auch dort wird dem Organismus etwas vorgespiegelt, nämlich eine Schwangerschaft. Deshalb ist er nicht mehr empfängnisfähig."
Kommentar: Die Pille hat auch gravierende Folgen:
Eine entsprechende hormonelle Überlistung des Körpers könnte vielleicht auch bei der Zuckerkrankheit gelingen. Dass damit nebenbei möglicherweise auch eine unkontrollierte Fettsucht behoben werden könnte, wäre ein schöner Nebeneffekt und eine große Hoffnung für alle Superdicken.



Kommentar: